Linee guida sulla sepsi 2021 - parte 2
All’inizio di ottobre del 2021 sono state aggiornate e pubblicate le linee guida per screening e trattamento precoce della sepsi. Disponibile su esanum una sintesi in italiano delle novità più importanti.
Linee guida internazionali per la gestione della sepsi e dello shock settico 2021
La sepsi è “una disfunzione degli organi pericolosa per la vita causata da una risposta deregolata dell’ospite contro un’infezione”, estremamente diffusa e gravata da elevata mortalità e morbilità. L’intervento precoce contro la sepsi è dimostrato essere efficace nel migliorare l’outcome. All’inizio di ottobre del 2021 sono state pubblicate ed aggiornate le linee guida per screening e trattamento precoce. Queste linee guida rappresentano il risultato del lavoro di un gruppo di 60 esperti e di un’indagine condotta tra 800 medici intensivisti provenienti da più di 30 Paesi.
3 - Trattamento dell’infezione
Come nelle precedenti linee guida, anche quelle attuali sostengono l’ottenimento precoce di appropriati campioni microbiologici (includendo le emocolture) in tutti i pazienti sospetti per sepsi/shock settico, purchè ciò non determini un ritardo nella somministrazione di antibiotici (max 45 minuti dal sospetto clinico). La rapidità con cui va iniziato il trattamento antibiotico lo rende per definizione empirico, e soprattutto, essendo la sepsi una condizione clinica priva di “gold standard” diagnostico, spesso il trattamento viene iniziato anche in condizioni sospette per sepsi che poi si rivelano essere altro. Le linee guida raccomandano una continua e sistematica rivalutazione dell’appropriatezza degli antibiotici, sia in merito al tipo di antibiotico una volta ottenuto il risultato colturale, sia in merito alla necessità stessa dell’antibiotico qualora venisse dimostrato che il sospetto clinico di sepsi non è confermato. Pur in assenza di attuali evidenze (best practice statement), il panel degli esperti suggerisce l’attuazione di appropriate check-list o altri sistemi di rivalutazione che ricordino ai medici l’attiva prescrizione di antibiotici. Qualora venisse individuata una causa diversa dalla sepsi a sostegno del quadro clinico, l’antibioticoterapia va interrotta.
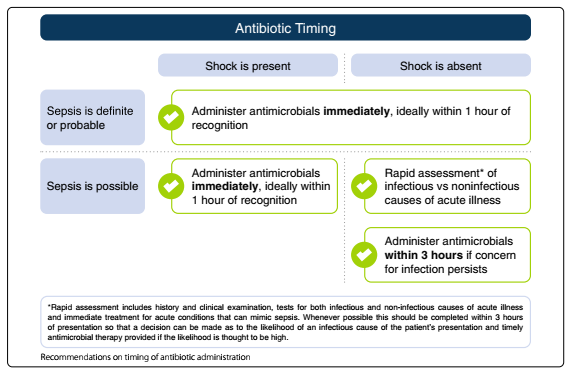
A - Timing degli antibiotici
L’efficacia dell’antibioticoterapia precoce nei pazienti settici ha un tale livello di evidenza che deve essere a tutti gli effetti considerata un’emergenza medica. Non si può tuttavia dimenticare i rischi connessi alla somministrazione di antibiotici a pazienti che non ne necessitano: reazioni allergiche, danno renale, trombocitopenia, infezioni da C. difficile e, last but not least, antibiotico-resistenza.
A conferma di quanto espresso nelle linee guida precedenti, l’antibiotico va iniziato immediatamente (entro 1 ora) nei pazienti in shock o con un forte sospetto per sepsi. Nei pazienti senza shock e con una sepsi “possibile” è invece raccomandato un rapido percorso di diagnosi differenziale con altre possibili cause, purchè l’eventuale antibiotico venga iniziato entro 3 ore.
Tale percorso diagnostico comprende: anamnesi, esame clinico, appropriati test diagnostici volti a confermare o escludere altre condizioni che mimino la sepsi. L’utilizzo della PCT (procalcitonina) come biomarcatore per decidere se iniziare o meno un trattamento antibiotico è attualmente sconsigliato: negli studi finora pubblicati non è stata infatti dimostrata la superiorità di tale biomarcatore rispetto al solo esame clinico a questo scopo.
B - Scelta dell’antibiotico
Il tipo di terapia antibiotica più appropriato varia in base al sospetto clinico e alla conoscenza dell’epidemiologia locale. In particolare, in un setting ospedaliero, bisogna considerare nella scelta i fattori di rischio per le infezioni da batteri antibiotico resistenti.
In particolare:
- Se ci sono fattori di rischio per MRSA (anamnesi di pregressa infezione da MRSA o colonizzazione, storia recente di antibiotici ev, anamnesi di ferite croniche, infezioni ricorrenti della cute, presenza di devices invasivi, emodialisi, recente ospedalizzazione) è opportuna una terapia empirica attiva contro tale patogeno.
- Se ci sono fattori di rischio per infezione da multi-resistenti (nota colonizzazione o infezione nell’anno precedente, prevalenza locale, infezione ospedaliera vs comunitaria, uso di antibiotici nel mese precedente, decontaminazione digestiva selettiva precedente, viaggio in aree ad alta endemia e ospedalizzazione al’estero nei precedenti 90 giorni) è opportuna una terapia empirica con due farmaci contemporaneamente attivi su gram negativi, altrimenti è sufficiente uno solo. Una volta effettuata una diagnosi mirobiologica, la duplice terapia va ridotta al singolo farmaco più efficace, salvo limitate eccezioni.
La terapia antimicotica empirica è opportuna solo in quei pazienti ad alto rischio per infezione fungina (es.: multipla colonizzazione da Candida, biomarcatori come il beta-D-glucano, neutropenia/immunodepressione, NPT, lunga degenza in TI, pazienti affetti da perforazione del tratto GE/deiscenza di anastomosi, emodialisi, ustioni), mentre in loro assenza non si è dimostrata superiore al placebo in un RCT condotto in Terapia Intensiva (EMPIRICUS, Timsit et al JAMA 2016).
Non vi sono raccomandazioni sull’uso degli antivirali: al di là della contingente situazione pandemica, i virus sono raramente causa di sepsi, e anche qualora lo fossero, il razionale del loro impiego a tuttora controverso.
C - Modalità di somministrazione e dosaggio
Una volta scelto quale antibiotico usare, è fondamentale conoscerne la farmacocinetica e farmacodinamica, al fine di evitare sia il rischio di sottodosaggio sia quello di accumulo. Elementi da considerare sono, oltre alle caratteristiche specifiche di diffusione dei singoli antibiotici, la presenza concomitante di ipoalbuminemia, insufficienza renale, devices quali filtri da CRRT o ECMO. Si raccomanda una strategia terapeutica che tenga conto, per il singolo paziente, di questi aspetti. Un capitolo a parte a tale proposito meritano gli antibiotici B-lattamici: il panel di esperti sottolinea l’importanza della loro somministrazione mediante lo schema bolo + infusione continua, evitando i boli ripetuti. Nei contesti ove l’infusione continua non sia possibile è opportuno almeno prolungare il più possibile la durata del bolo.
D - Source control
L’appropriato controllo della fonte settica è un principio cardine nella gestione della sepsi e dello shock settico. I focolai di infezione includono, ad esempio: ascessi addominali, perforazione di visceri, ischemia intestinale o volvolo, colecistite, pielonefrite associata ad ostruzione o ascesso, infezione necrotizzante dei tessuti molli, empiema, artrite settica, infezione di devices. La rimozione della fonte deve essere effettuata non appena è logisticamente e clinicamente possibile; rimandare l’intervento in favore del tentativo di ottenere stabilizzazione del quadro clinico non è consigliato. I cateteri vascolari sospetti per sostenere un’infezione vanno prontamente rimossi.
E - De-escalation degli antibiotici
L’esposizione agli antibiotici implica il rischio di sviluppo di resistenza ed è necessario massimizzare gli sforzi per ridurre non appena possibile il numero degli antibiotici utilizzati e per restringere lo spettro di attività. Tale concetto è fondamentale nel momento in cui la terapia per i pazienti con sepsi e shock settico vengono iniziate, per quanto discusso finora, in modo empirico.
Le linee guida suggeriscono la rivalutazione giornaliera della terapia antibiotica, sia per quanto riguarda il tipo di farmaco, sia per quanto riguarda la durata della terapia. In caso di riconoscimento di altra patologia diversa dalla sepsi, l’immediata sospensione del trattamento antibiotico è raccomandata.
La durata ottimale della terapia dipende da diversi fattori, inclusi peculiarità dell’ospite, farmaco e sito anatomico di infezione. Negli ultimi anni vi sono stati diversi sforzi per determinare quale sia l’ottimale durata della terapia antibiotica: l’analisi riportata nelle linee guida evidenzia come non vi sia beneficio in una durata più lunga rispetto a una più breve della terapia empirica per polmonite, batteriemia, infezione delle vie urinarie e infezione intraaddominale, sebbene tali studi siano piuttosto eterogenei e non specifici per il setting della terapia intensiva. Il panel comunque, sulla base delle attuali evidenze, suggerisce, seppure con grado di raccomandazione debole, terapie di più breve durata.
Un valido aiuto per la decisione della sospensione degli antibiotici è l’utilizzo dei biomarcatori. Le linee guida suggeriscono l’utilizzo a questo scopo della procalcitonina E dell’esame clinico, in rapporto al solo esame clinico. Sono stati analizzati 14 RCTs e la metanalisi ha dimostrato che nel gruppo di pazienti in cui è stata utilizzata la PCT come criterio decisionale non è cambiata la mortalità nè l'ICU-LOS (Intensive Care Unit length of stay, durata della permanenza nell'unità di terapia intensiva), ma vi è stata una esposizione a trattamento antibiotico significativamente più bassa. I valori assoluti e le percentuali di decrescita della PCT erano molto differenti da studio a studio, perciò il grading di evidenza di questa affermazione è considerato ancora basso.
Le Linee guida internazionali per la gestione della sepsi e dello shock settico 2021 sono disponibili qui: Surviving sepsis campaign: international guidelines for management of sepsis and septic shock 2021.
La European Society of Intensive Care Medicine e la Society of Critical Care Medicine hanno pubblicato delle tabelle riassuntive: SSC concise reccomendation tables
La traduzione in italiano non è al momento disponibile.
Su esanum puoi trovare un breve riassunto delle novità più importanti:NOTA SULLA TRADUZIONE: per rendere scorrevole il testo in italiano e contemporaneamente esprimere la forza delle raccomandazioni, la traduzione è stata fatta come segue:
- High recommendation/we recommend = è raccomandato
- Weak recommendation/we suggest = è suggerito
- Weak recommendation/we suggest against = è sconsigliato
- Strong recommendation against/We do not recommend = è controindicato/vi è una raccomandazione contro
Questa sintesi in italiano non è da considerarsi a valenza di linea guida ufficiale. Per la pratica clinica vi invitiamo a prendere visione del testo originale.
Fonte: Evans L, Rhodes A, Alhazzani W, Antonelli M, Coopersmith CM, French C, Machado FR, Mcintyre L, Ostermann M, Prescott HC, Schorr C, Simpson S, Wiersinga WJ, Alshamsi F, Angus DC, Arabi Y, Azevedo L, Beale R, Beilman G, Belley-Cote E, Burry L, Cecconi M, Centofanti J, Coz Yataco A, De Waele J, Dellinger RP, Doi K, Du B, Estenssoro E, Ferrer R, Gomersall C, Hodgson C, Møller MH, Iwashyna T, Jacob S, Kleinpell R, Klompas M, Koh Y, Kumar A, Kwizera A, Lobo S, Masur H, McGloughlin S, Mehta S, Mehta Y, Mer M, Nunnally M, Oczkowski S, Osborn T, Papathanassoglou E, Perner A, Puskarich M, Roberts J, Schweickert W, Seckel M, Sevransky J, Sprung CL, Welte T, Zimmerman J, Levy M. Surviving sepsis campaign: international guidelines for management of sepsis and septic shock 2021. Intensive Care Med. 2021 Nov;47(11):1181-1247. doi: 10.1007/s00134-021-06506-y. Epub 2021 Oct 2. PMID: 34599691; PMCID: PMC8486643.